Le Pancréas et le Diabète : Mécanismes et Thérapies
Exploration des mécanismes du pancréas dans le diabète et des thérapies avancées pour gérer cette maladie chronique.
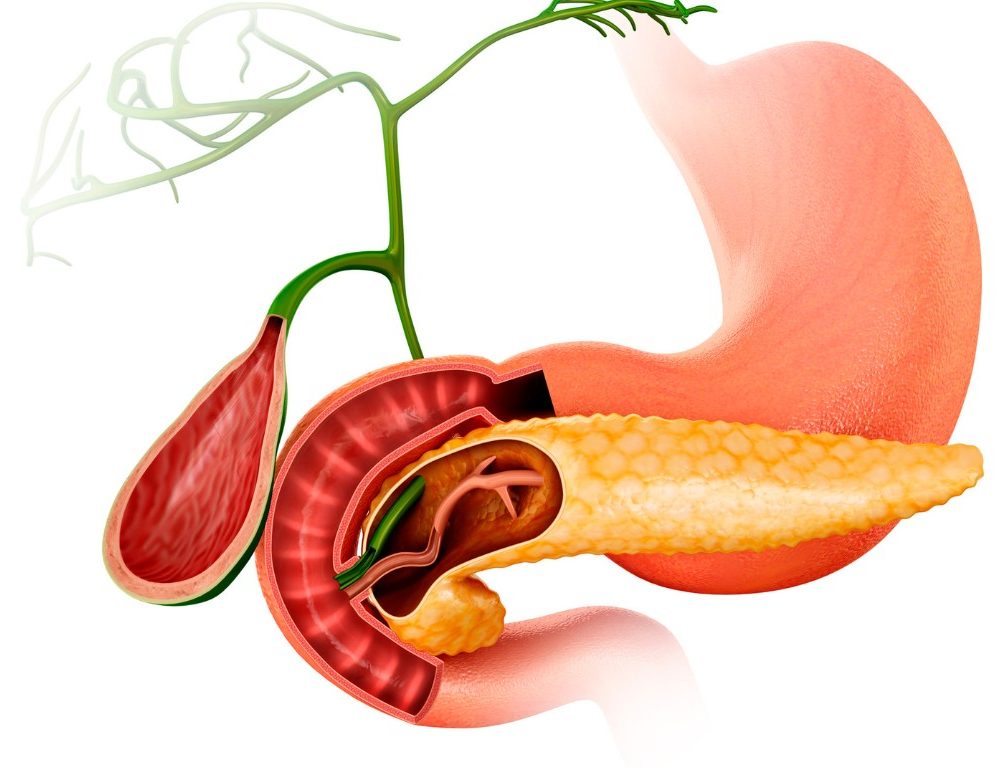
Le pancréas est un organe vital situé derrière l’estomac, jouant un rôle crucial dans la régulation de la glycémie et la digestion des aliments. Sa fonction endocrinienne, en particulier la production d’insuline par les cellules bêta des îlots de Langerhans, est essentielle pour maintenir un taux de sucre sanguin équilibré. Lorsque cette fonction est perturbée, cela peut conduire au diabète, une maladie chronique qui touche des millions de personnes dans le monde. Cet article explore en profondeur les mécanismes par lesquels le pancréas influence le diabète et les thérapies actuelles et émergentes pour gérer cette maladie.
Mécanismes du Pancréas dans le Diabète
Fonction Endocrinienne du Pancréas
Le pancréas a une double fonction : exocrine et endocrine. La fonction exocrine implique la sécrétion d’enzymes digestives dans le duodénum pour faciliter la digestion. La fonction endocrine, quant à elle, concerne la régulation de la glycémie via la production d’hormones comme l’insuline et le glucagon.
Les Îlots de Langerhans
Les îlots de Langerhans sont des amas de cellules endocrines dispersés dans le pancréas. Ils comprennent plusieurs types de cellules :
- Cellules alpha : produisent le glucagon, qui augmente la glycémie en stimulant la libération de glucose par le foie.
- Cellules bêta : produisent l’insuline, qui abaisse la glycémie en facilitant l’absorption du glucose par les cellules.
- Cellules delta : produisent la somatostatine, qui régule la sécrétion des autres hormones.
- Cellules PP : produisent le polypeptide pancréatique, impliqué dans la régulation des sécrétions pancréatiques.
Dysfonctionnement Pancréatique et Diabète
Diabète de Type 1
Le diabète de type 1 est une maladie auto-immune où le système immunitaire attaque et détruit les cellules bêta du pancréas. En conséquence, le corps est incapable de produire suffisamment d’insuline, ce qui entraîne une hyperglycémie. Les facteurs génétiques et environnementaux, tels que les infections virales, jouent un rôle dans le déclenchement de cette réponse auto-immune.
Diabète de Type 2
Le diabète de type 2 est caractérisé par une résistance à l’insuline, où les cellules du corps ne répondent pas correctement à l’insuline. Cela oblige le pancréas à produire plus d’insuline pour maintenir une glycémie normale. Avec le temps, cette surproduction peut épuiser les cellules bêta, entraînant une insuffisance insulinique relative. Les facteurs de risque incluent l’obésité, la sédentarité, et des prédispositions génétiques.
Autres Formes de Diabète
D’autres formes de diabète incluent le diabète gestationnel, qui se développe pendant la grossesse, et les diabètes secondaires résultant de maladies du pancréas comme la pancréatite chronique ou des syndromes génétiques rares.
Thérapies pour le Diabète
Insulinothérapie
L’insulinothérapie est essentielle pour les personnes atteintes de diabète de type 1 et pour certains patients atteints de diabète de type 2 avancé. L’insuline exogène peut être administrée par injection sous-cutanée ou via des dispositifs comme les pompes à insuline. Les types d’insuline varient selon leur durée d’action : rapide, intermédiaire et lente. L’ajustement des doses et des types d’insuline est crucial pour imiter la sécrétion naturelle d’insuline du pancréas.
Avancées en Administration de l’Insuline
Des dispositifs comme les stylos injecteurs d’insuline et les pompes à insuline ont amélioré la gestion du diabète en offrant plus de flexibilité et de précision. Les systèmes de surveillance continue de la glycémie (CGM) permettent une meilleure gestion en fournissant des données en temps réel sur les niveaux de glucose.
Médicaments Non Insuliniques
Pour le diabète de type 2, plusieurs classes de médicaments sont disponibles pour améliorer la sensibilité à l’insuline ou réduire la production de glucose par le foie :
Metformine
La metformine est souvent le premier médicament prescrit pour le diabète de type 2. Elle réduit la production de glucose par le foie et améliore la sensibilité à l’insuline.
Sulfonylurées
Les sulfonylurées stimulent les cellules bêta pour augmenter la production d’insuline. Elles sont efficaces mais peuvent provoquer des hypoglycémies et une prise de poids.
Inhibiteurs de la DPP-4
Ces médicaments prolongent l’action des hormones incrétines, qui augmentent la sécrétion d’insuline en réponse aux repas et réduisent la production de glucose par le foie.
Inhibiteurs des SGLT-2
Les inhibiteurs des SGLT-2 réduisent la réabsorption du glucose par les reins, augmentant ainsi son excrétion dans l’urine. Ils offrent des avantages supplémentaires pour la perte de poids et la réduction de la pression artérielle.
Chirurgie Bariatrique
Pour certains patients obèses atteints de diabète de type 2, la chirurgie bariatrique peut être une option efficace. Elle améliore la sensibilité à l’insuline et peut même entraîner une rémission du diabète. Les types de chirurgie incluent la gastrectomie en manchon et le bypass gastrique.
Transplantation de Pancréas
La transplantation de pancréas, souvent combinée avec une transplantation rénale, est une option pour certains patients atteints de diabète de type 1. Cette procédure peut restaurer une production normale d’insuline, mais comporte des risques importants et nécessite une immunosuppression à vie pour éviter le rejet de l’organe transplanté.
Transplantation d’Îlots de Langerhans
Une approche moins invasive que la transplantation complète de pancréas est la transplantation d’îlots de Langerhans. Ces cellules sont isolées à partir d’un donneur et injectées dans le foie du receveur, où elles peuvent commencer à produire de l’insuline. Cette technique est encore en développement et son succès à long terme est limité par le rejet immunitaire et la perte de viabilité des îlots transplantés.
Thérapies Emergentes
Cellules Souches
La thérapie par cellules souches offre un potentiel prometteur pour le traitement du diabète de type 1. Les cellules souches peuvent être différenciées en cellules bêta productrices d’insuline, qui pourraient être transplantées dans les patients pour restaurer la fonction pancréatique. Des essais cliniques sont en cours pour évaluer la sécurité et l’efficacité de cette approche.
Immunothérapie
Pour le diabète de type 1, les immunothérapies visent à moduler le système immunitaire pour prévenir la destruction auto-immune des cellules bêta. Les traitements potentiels incluent les vaccins thérapeutiques, les anticorps monoclonaux et les petites molécules immunomodulatrices.
Nanotechnologie
La nanotechnologie offre des solutions innovantes pour la délivrance ciblée de médicaments et la surveillance de la glycémie. Des nanoparticules peuvent être conçues pour délivrer de l’insuline de manière contrôlée ou pour protéger les cellules bêta transplantées contre le rejet immunitaire.
(Note : Les informations fournies dans cet article sont à titre informatif seulement et ne doivent pas remplacer les conseils médicaux professionnels. Consultez toujours un professionnel de la santé avant d’entamer un nouveau régime ou programme d’exercice.)
Source
- Résection laparoscopique de la tête du pancréas préservant le duodénum assistée par fluorescence du vert d’indocyanineIndocyanine green fluorescence-assisted laparoscopic duodenum-preserving pancreatic head resection
- Intervention d’Appleby modifiée robotique pour adénocarcinome du pancréas localement avancé (avec vidéo)Robotic-modified Ap



